PFLEGE
AWARDS
Forschergeist gefragt: 14. Novartis Oppenheim-Förderpreis für MS-Forschung ausgelobt
FernstudiumCheck Award: Deutschlands beliebteste Fernhochschule bleibt die SRH Fernhochschule
Vergabe der Wissenschaftspreise der Deutschen Hochdruckliga und der Deutschen Hypertoniestiftung
Den Patientenwillen auf der Intensivstation im Blick: Dr. Anna-Henrikje Seidlein…
Wissenschaft mit Auszeichnung: Herausragende Nachwuchsforscher auf der Jahrestagung der Deutschen…
VERANSTALTUNGEN
Wichtigster Kongress für Lungen- und Beatmungsmedizin ist erfolgreich gestartet
Virtuelle DGHO-Frühjahrstagungsreihe am 22.03. / 29.03. / 26.04.2023: Herausforderungen in…
Pneumologie-Kongress vom 29. März bis 1. April im Congress Center…
Die Hot Topics der Hirnforschung auf dem DGKN-Kongress für Klinische…
Deutscher Schmerz- und Palliativtag 2023 startet am 14.3.
DOC-CHECK LOGIN
Insomnietherapie ab Fünfzig
Prof. Dr. Göran Hajak
Leipzig (13. November 2009) – Schlaf verändert sich mit dem zunehmenden Alter des Menschen. Bereits im mittleren Alter, ab 40 Jahren, nehmen vor allem die Stabilität und die Qualität des Schlafes ab. Körperliche Erkrankungen nehmen zu und können den Schlafablauf stören.
Die individuelle Schlaf-Wach-Struktur des Menschen unterliegt vor allem ab den mittleren Lebensjahren vielschichtigen Veränderungen, die nicht mehr reversibel sind. Es entstehen chronische Schlafstörungen, die bei dreiviertel der Betroffenen länger als ein Jahr anhalten, bei vielen über Jahrzehnte bleiben und sich so jedem Versuch einer schnellen Heilung widersetzen. Hinzu kommt, dass die Störung nicht allein ein Problem des Betroffenen sondern auch seines Umfelds ist. Schlafgestörte legen sich früh zu Bett ohne sofort einzuschlafen, schlafen flach und werden daher in der Nacht mehrfach wach. Viele laufen nachts erregt und unruhig umher und sind bereits frühmorgens vor der üblichen Aufstehzeit wach. Dies stört nicht nur den Schlafgestörten sondern auch den Bettpartner.
Ursachen gestörten Schlafs
Der Schlaf des Menschen jenseits der Lebensmitte unterscheidet sich in wesentlichen Aspekten vom Schlaf im jüngeren Alter:
Die Zeit des Zubettgehens und Einschlafens verschiebt sich mit zunehmendem Alter vom späten Abend in frühere Abendstunden. Dies betrifft vor allem ältere Menschen, die bereits berentet sind und liegt zum Teil an den fehlenden sozialen Aufgaben, die bei im Berufsleben stehenden Personen die Einschlafzeit bestimmen. Aber gerade auch der Leistungsträger im mittleren Lebensalter verlegt seine Einschlafzeit, oft spontan, auf frühere Stunden, um der zunehmenden Erschöpfung durch die berufliche Belastung entgegen zu steuern. Die Betroffenen wachen daher am nächsten Morgen oft früher als gewohnt auf. Sie erleben ein sogenanntes „phase-advance = Phasenvorverschiebung“ ihrer Schlafperiode. Von den Betroffenen wird dies wird nicht selten fälschlicherweise als Durchschlafstörung mit Früherwachen interpretiert.
Der Tiefschlaf mit langen Wellen im Delta-Bereich des Elektroenzephalogramms (EEG) vermindert sich beginnend im jungen Erwachsenenalter zugunsten von Leichtschlaf, und der traumreiche Rapid-Eye-Movement-Schlaf nimmt ab. Dieses „Sleep flattening“, eine Schlafverflachung, vermindert den Erholungswert des Schlafes und seine Stabilität. Weckreize können so leichter den Schlafablauf stören.
Aufwachvorgänge durchbrechen vermehrt die Schlafschwelle. Der Schlaf wird unruhig und damit unerholsam. Diese Schlafkontinuitätsstörung ist typisch für den Schlaf vieler Menschen über Fünfzig und verstärkt sich merklich im höheren Lebensalter.
Stark beruflich Belastete aber auch Menschen mir freier Tagesgestaltung im Rentenalter erlauben sich zunehmend Tagesnickerchen. Diese Schlafepisoden am Tage vermindern jedoch den Schlafdruck am Abend und in der Nacht. Die Hälfte der über 65-Jährigen schläft am Tage. Vor allem die Siesta, der in unseren Breiten eher seltene Mittagsschlaf, wird zum Teil des Tagesablaufs. Der für das Erwachsenealter typische monophasische Schlaf-Wach-Rhythmus (tagsüber wach sein, nachts schlafen) wird bei diesen Menschen von einem biphasischen Rhythmus abgelöst. Die Tendenz, ungewollt in Phasen monotoner Tätigkeit einzuschlafen, wie etwa vor dem Fernseher, kann zunehmen. Vor allem der Mensch über 65 Jahre neigt damit zur „Schlafpolyphasie“. Durch die Schlafperioden am Tage wird der Schlafdruck in der Nacht vermindert und die Dauer und Qualität des Nachtschlafes können leiden.
Die überwiegend in Nervenzellgebieten des sogenannten Nucleus suprachiasmaticus (SCN = suprachiasmatic nucleus) liegende innere Uhr des Menschen gibt im Laufe des Lebens zunehmend schwächere Signale ab. Davon abhängige biologische Rhythmen, wie der Schlaf-Wach-Rhythmus, flachen ab, ein „internal-rhythm-blunting“ entsteht. Dadurch wird der über das gesamte Erwachsenenleben stabile, monophasische Schlaf-Wach-Rhythmus erheblich gestört.
Stress im Alltag, aber auch der Rückzug aus dem sozialen Leben vermindern den Einfluss externer Zeitgeber auf die Schlaf-Wach-Regulation. Der Begriff „external-rhythm-blunting“ beschreibt diese durch verminderte Außenreize bedingte Rhythmusverflachung, wo zunehmend weniger externe Signale auf den Organismus und die innere Uhr einwirken. Ist die innere Uhr zudem gestört, kann die im frühen Erwachsenenalter gewachsene Schlaf-Wach-Rhythmik nicht mehr aufrecht erhalten werden.
Spezifische, körperlich begründbare Störungen des Schlafes nehmen in ihrer Häufigkeit mit zunehmendem Alter dramatisch zu. Vor allem ältere Schlafgestörte leiden nicht selten an einem Restless-legs-Syndrom, dem Syndrom ruheloser Beine. Sie werden zusätzlich während des Schlafens durch unbewusste, den Schlafablauf störende Beinzuckungen gestört. In diesem Falle liegt ein Periodic-Movement-In-Sleep-Syndrom, ein Syndrom periodischer Bewegungen im Schlaf, vor. Ein weiteres Problem ist, dass die oberen Luftwege des Menschen im Schlaf kollabieren und die Luftröhre verlegen können. Zudem nimmt im Schlaf der zentral-nervöse Atemantrieb ab und es können Atemstillstände auftreten. Diese vermindern erheblich den Erholungswert des Schlafes und führen zu übermäßiger Schläfrigkeit am Tage. Die Betroffenen leiden an einem Schlafapnoe-Syndrom.
Körperliche Erkrankungen und Beschwerden wie z.B. Schmerzsyndrome, nächtlicher Harndrang oder auch die Einnahme von schlafstörenden Medikamente werden häufiger, je älter die Menschen werden. Diese Faktore setzen dann Weckreize in dem ansonsten häufig noch intakten Schlaf-Wach-System. Eine organisch bedingte Dyssomnie liegt vor.
Psychisch bedingte Dyssomnien, wie Schlafstörungen infolge einer Depression, sind vor allem bei Menschen mit subjektiv hoher Belastung, aber auch bei solchen mit sozialer Isolation häufig und können den Schlaf beeinträchtigen.
Im höheren Lebensalter wird der Schlaf nicht selten durch eine Demenz über das kritische Maß hinaus gestört. Die krankheitsbedingten degenerativen Veränderungen erfassen die Nervenzellgebiete der inneren Uhr. Sie vermindern die Zellzahl des SCN und zerstören die Funktion des inneren Rhythmusgebers, der Schläfrigkeit am Abend und Wachheit am Morgen induziert. Die als „Sundowning“ beschriebene, oft passagere Unruhe von Demenzpatienten in den frühen Abendstunden wird auf diese gestörte Rhythmusfunktion bei abnehmenden externen Zeitsignalen (Licht) zurückgeführt. Sozial deprivierte und isoliert lebende Patienten mit einer Demenz ziehen sich nicht selten in Tagesschlaf zurück. Sie verursachen dadurch oder vollziehen durch verminderte interne Schrittmacherfunktionen eine Tag-Nacht-Umkehr, eine Umkehr ihres Schlafwachrhythmus. Sie schlafen tagsüber, während sie nachts wach sind. Patienten mit einer Demenz sind häufig in ihrer Orientierung gestört. Durch diese gestörte Orientierung werden sowohl externe Zeitgeber, wie der Hell/Dunkel- bzw. Tag/Nacht-Wechsel oder soziale Zeitgeber, wie z.B. das regelmäßige Essen, nicht ausreichend wahrgenommen. Es resultieren ein irreguläres Schlafwachmuster und Ängste, die wiederum Unruhezustände und Schlafstörungen bedingen.
Multidimensionale Maßnahmen zur Schlafverbesserung
Eine alleinige psychopharmakologische Intervention mit Schlafmitteln ist grundsätzlich immer möglich, bei vielen Patienten mit Schlafstörungen aufgrund mehrerer Ursachen oft jedoch zum Scheitern verurteilt. Multidimensionale Therapieansätze sind erforderlich um die vielseitigen Ursachen einer Schlafstörung zu bekämpfen. Sie verbinden verhaltenstherapeutische mit medikamentösen schlaffördernden Maßnahmen und der gezielten Behandlung der schlafstörenden Grunderkrankung wie etwa einer Depression, ruhelosen Beinen, aber auch einer Blasenschwäche oder Herzerkrankung.
Die folgenden Maßnahmen haben sich zur Behandlung von Schlafstörungen von Menschen in der zweiten Lebenshälfte bewährt:
Schlafgestörte sollten versuchen, einen monophasischen, höchstens biphasischen Schlaf-WachRhythmus einzuhalten. Ein Tagesnickerchen sollte eine zwanzig Minuten Dauer nicht überschreiten. Der Schlafdruck am Abend nimmt so zu und der Nachtschlaf wird konsolidiert.
Organische und psychische Begleiterkrankungen oder Grunderkrankungen müssen behandelt werden, um deren schlafstörende Effekte zu vermeiden. Patienten mit schlafgebundenen Atemstillständen sollten in einem Schlaflabor oder mit entsprechender ambulanter Methodik diagnostiziert und dann vom Fachmann (z.B. Schlafmediziner, Lungenfacharzt) z.B. mittels nächtlicher Überdruckbeatmung (nCPAP = nasal continuous positive air way pressure) behandelt werden. Der Nachtschlaf und die Tagesvigilanz bessern sich dadurch zum Teil erheblich. Gute schlafbessernde Effekte zeigen sich auch bei der Behandlung von Patienten mit einem Restless-legs-Syndrom durch dopaminerge Substanzen (z.B. L-Dopa + Benzerazid, oder Dopaminagonisten wie z.B. Pergolid oder Ropinirol). Bei Patienten mit einer Demenz können konsequent angewendete Antidementiva die Progression der Erkrankung verlangsamen und den krankheitsbedingten Verfall der Schlafregulation verzögern.
Schlafgestörte Menschen sollten sich genug Licht zuführen. Dazu könnten sie täglich eine Bestrahlung mit hellem, weißen Licht erhalten, wofür spezielle Lichttherapiegeräte zur Verfügung stehen. Diese Lichttherapie wirkt als Zeitgeber auf die innere Uhr und normalisiert die Schlafwachfunktionen. Eine vergleichbar gute Wirkung haben regelmäßige Spaziergänge in der Sonne. Sie sollten vorwiegend nachmittags erfolgen.
Beruhigend wirkende, schlaffördernde Pharmaka haben unter Berücksichtigung der möglichen Nebenwirkungen zweifellos eine vernünftige Indikation bei Insomniepatienten im Alter über 50 Jahren. Häufig eingenommen werden vor allem Medikamente aus der Gruppe der Benzodiazepinrezeptoragonisten. Mittel der ersten Wahl sind dabei Substanzen aus der Gruppe der Imidazopyridine (Zolpidem) und Cyclopyrrolone (Zopiclon). Sie zeichnen sich durch ihre kurz bis mittellange Wirksamkeit aus. Sie bessern das Einschlafen und das Durchschlafen. Nicht immer aber verhindern sie einen Überhang der sedierenden Wirkung in den nächsten Tag. Ultrakurz wirksame Substanzen wie Pyrazolopyrimidine (Zaleplon) können auch nach Mitternacht gegeben werden ohne morgens einen Wirküberhang zu zeigen, sie wirken aber oft nicht lang genug. Unter den Benzodiazepinen haben sich kurz bis mittellang wirksame Substanzen bewährt, wie etwa Temazepam, Brotizolam oder Lormetazepam. Allen Substanzen gemeinsam sind unerwünschte Wirkungen wie z.B. paradoxe Effekte (Unruhe statt Schlaf), muskelrelaxierende und durchblutungsmindernde Wirkungen (Gefahr: nächtliche Stürze) und atemdepressorische Effekte (Gefahr: schlafgebundene Atmungsstörungen). Sie schränken den Einsatz dieser Substanzen erheblich ein. Alle an Benzodiazpinrezeptoren ansetzenden Schlafmittel können bei langfristiger täglicher Einnahme in eine Abhängigkeit einmünden. In dieser Hinsicht und bezüglich des Missbrauchspotentials haben Zolpidem, Zopiclon und Zaleplon Vorteile, sind aber nicht frei von einem Missbrauchs- und Abhängigkeitspotential.
Unter Kenntnis der potentiellen Nebenwirkungen können auch sedierend wirkende Antidepressiva zur Behandlung von Schlafstörungen eingesetzt werden. Die Behandlung erfolgt jedoch ohne Zulasssung (off label) und wird daher von den Kassen nicht bezahlt und stellt auch den verschreibenden Arzt vor eine besondere Verantwortung, sollten beim Patienten Probleme mit unerwünschten Wirkungen auftreten. Mirtazapin, Agomelatin oder trizyklische Antidepressiva wie Trimipramin oder Doxepin wirken schlaffördernd, ohne ein klinisch bedeutsames Risiko für einen Missbrauch oder eine körperliche Abhängigkeit zu besitzen. Nachteile dieser Substanzen sind deren unerwünschte Wirkungen. Diese beruhen etwa auf der langen Wirkdauer (Gefahr: Überhangeffekte mit Morgenschläfrigkeit) oder bei trizyklischen Antidepressiva etwa auf kardialen Nebenwirkungen (Gefahr: Herzrhythmusstörungen) sowie anticholinergen Effekten (Gefahr: Delir). Soll nur der Schlaf verbessert werden, ohne dass die antidepressive Wirkung im Vordergrund steht, muss der Arzt die Dosis der Substanz bei jedem Patienten individuell titrieren, um das günstigste Nutzen-/Risikoprofil zu erreichen. Dabei kann die zum Schlafanstoß erforderliche Dosis bei einigen Substanzen interindividuell um das Zehnfache variieren.
Bei leichteren Störungen des Schlafes werden gerne Antihistaminika und Naturheilpräparate (Phytotherapeutika) eingesetzt. Unter den Phytohypnotika haben sich bei leichten Schlafstörungen vor allem baldrianhaltige Präparate bewährt, wenn auch die Wirkstärke dieser Substanzen sehr unterschiedlich ist, ebenso wie das Ansprechen der Patienten auf die Therapie. Antihistaminika sind für die gelegent-liche oder kurzfristige (etwa eine Woche) tägliche Verwendung geeignet, da ihre Wirkung bei täglicher Einnahme schnell abnimmt.
Bei Schlafstörungen, Unruhe und Erregungszuständen bei Patienten mit einer Demenz nehmen auch niedrigdosiert verabreichte Neuroleptika einen bedeutsamen Stellenwert ein. Neuroleptika wie Risperidon, Quetiapin oder Olanzapin zeigten in klinischen Studien bei Demenzkranken vielversprechende, positive Wirkungen sowohl auf den Schlaf als auch auf die Verwirrtheit und Unruhe und haben sich auch in der täglichen Praxis bewährt. Ihre unerwünschten Wirkungen (z.B. extrapyramidale Symptome, Orthostasebeschwerden, zebebrovaskuläre Risiken etc.) müssen dabei streng gegen gewünschte therapeutische Wirkungen abgewogen werden. Dies gilt vor allem insofern, als für diese Substanzen eine erhöhte Mortalität bei den älteren Patienten gesichert wurde.
Zunehmende Bedeutung erhält in der Insomnietherapie die Tatsache, dass die Spiegel des Pinalishormons Melatonin im Alter abnehmen und vor allem bei Insomniepatienten jenseits des Alters von 50 Jahren, verglichen mit gleichaltrigen Gesunden, noch weiter reduziert sind. Dieser Sachverhalt zeigt, dass die Organisation des Schlaf-Wach-Rhythmus im Gleichklang mit der inneren Uhr bei diesen Patienten gestört ist. Dies eröffnet den Weg für eine Behandlung des melatonergen Systems. Hierfür ist in Deutschland Circadin® als Monotherapie für die kurzzeitige Behandlung der primären, durch schlechte Schlafqualität gekennzeichneten Insomnie bei Patienten ab 55 Jahren zugelassen. Dieses Produkt ist damit der erste für die Behandlung der Insomnie zugelassene Vertreter der neuen Arzneimittelklasse der Melatoninrezeptoragonisten. Die Retardtablette setzt Melatonin verzögert frei, um so das physiologische Freisetzungsprofil des endogenen Neurohormons Melatonin zu imitieren und seine Wirkung über die gesamte Nacht entfalten zu können. In klinischen Studien zeigte Circadin® ein gutes Sicherheits- und Verträglichkeitsprofil. Die Rate der unerwünschten Ereignisse lag auf Placeboniveau. Die kognitiven und psychomotorischen Untersuchungen zeigten unter anderem keine Beeinträchtigung der Gedächtnisleistungen oder der Fahrtauglichkeit. Weiterhin konnten in den Studien keine Hinweise auf die Entwicklung von Abhängigkeit, Absetzsymptomen oder Reboundinsomnie gefunden werden. Inzwischen haben viele Patienten und Ärzte den Wert dieses Pharmakons in der Insomnietherapie sehr zu schätzen gelernt.
Das Schlaflabor als ultimo ratio
Nicht immer erzielt der behandelnde Arzt den gewünschten Therapieerfolg. Die weitere Diagnostik und Therapie des Patienten kann dann in Schlafmedizinischen Zentren erfolgen. Diese werden von den Mitgliedern der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin in ganz Deutschland vorgehalten (http://www.dgsm.de).
Prof. Dr. Göran Hajak
Klinik und Poliklinik für Psychiatrie, Psychotherapie und Psychosomatik
der Universität Regensburg
Abbildungen

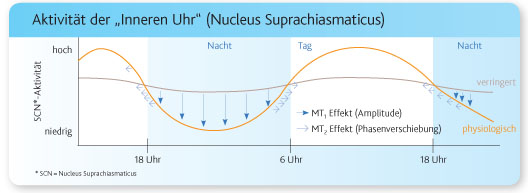
Abb. 1: Auswirkung von exogenem Melatonin auf den Nucleus Suprachiasmaticus (SCN) im Hypothalamus (Innere Uhr). Melatonin wirkt am SCN über die MT1- und MT2-Rezeptoren sowohl auf die Amplitude als auch auf die Phasenverschiebung der Inneren Uhr. Bei nachlassender Aktivität (verflachte Kurve) verstärkt eine exogene Melatoningabe, die die physiologische Melatonin-Freisetzung imitiert, die nächtliche Amplitudensenkung (Dämpfen der vom SCN ausgesandten Wachimpulse) wieder mit der Folge einer entsprechenden Amplitudenverstärkung am Tag (bessere Wachheit am Tage) („Anschubsen des Pendels“). Grafik modifiziert nach Kunz, Mahlberg 2004. Alle Abbildungen: Lundbeck GmbH.

Abb. 2: Hypnogramm eines normalen Erwachsenen (Verteilung der verschiedenen Schlafstadien während einer Nacht). Grafik modifiziert nach Rechstaffen & Siegel, 2000.

Abb. 3: Die physiologische Melatoninsekretion hat ihren Höhepunkt in der Mitte der Nacht. Mit dem Älterwerden sinkt die Melatoninsekretion (indirekte Messung der Melatoninsekretion über Erfassung der Ausscheidung des Metaboliten 6-Sulfatoxymelatonin im Urin). Grafik modifiziert nach Mahlberg R et al.; Psychoneuroendocrinology 2006; 31: 634 – 641.

Abb.4: Bei älteren Insomnikern wurden im Vergleich zu gleichaltrigen Kontrollpersonen niedrigere Melatoninspiegel festgestellt (indirekte Messung der Melatoninsekretion über Erfassung der Ausscheidung des Metaboliten 6-Sulfatoxymelatonin im Urin). Grafik modifiziert nach Leger D, Laudon M and Zisapel N , American Journal of Medicine 2004; 116(2): 91 – 95.

Abb. 5: Schnell freigesetztes Melatonin wird rasch abgebaut, Circadin® als Retardformulierung kann die für erholsamen Schlaf notwendige suffiziente nächtliche Abdeckung mit Melatonin sichern. Grafik modifiziert nach NEURIM, data on file.






Quelle: Pressegespräch der Firma Lundbeck zum Thema „„Insomnietherapie ab der fünften Lebensdekade – Brennpunkte Suchtgefahr und Hang Over“ anlässlich der 17. Jahrestagung der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin in Leipzig am 13.11.2009 (Gianni Public Relations).